Патологии сердечно-сосудистой системы могут вызывать осложнения в виде нарушения кровоснабжения органов центральной нервной системы. В неврологической практике чаще всего встречается ишемическое поражение головного мозга, однако не исключено поражение спинного мозга.
Эта болезнь проявляется снижением двигательной активности и расстройством функций внутренних органов. Осложнения инфаркта включают нарушение дыхания, мышечный паралич и хронический болевой синдром. Лечение проводится с помощью оперативного вмешательства и медикаментозной терапии.
Основные сведения
Острый ишемический инфаркт спинного мозга – это патологическое состояние, характеризующееся омертвением нервных тканей вследствие ухудшения кровообращения. Заболевание также называют спинальным инсультом. При хроническом нарушении кровотока в области спинного мозга у пациента развивается ишемическая миелопатия. Патология проявляется параличами, парезами и вегетативными нарушениями, включая расстройство функций кишечника и мочевого пузыря. Даже при своевременном лечении возможно возникновение необратимых изменений, поскольку ткани центральной нервной системы не восстанавливаются.
Инфаркт спинного мозга является редким диагнозом в неврологии. Болезнь может возникнуть в любом возрасте при наличии сердечно-сосудистых патологий. Нередко спинальный инсульт обнаруживается у молодых мужчин и женщин. Ишемическое поражение спинного мозга по сравнению с инсультом головного мозга считается менее опасным, однако прогноз во многом зависит от области ухудшения кровотока и длительности патологических изменений. Это заболевание может стать причиной инвалидизации пациента.
Особенности органа
Центральная нервная система (ЦНС) образована спинным и головным мозгом. Это главная регуляторная структура человеческого организма, отвечающая за сознательную деятельность, двигательную активность, контроль работы внутренних органов и другие важные функции. Головной мозг является главным отделом, где расположены ключевые зоны регуляции организма. В области позвоночника расположен спинной мозг, образующий многочисленные нервные пучки. Эта часть ЦНС отвечает за дыхание, сердцебиение, вегетативный контроль и двигательную активность.
Структуры центральной нервной системы получают большое количество крови, поскольку деятельность нейронов возможна только при регулярной доставке питательных веществ и кислорода. Даже кратковременное нарушение кровоснабжения может привести к повреждению тканей. Спинной мозг имеет сегментарное строение, обуславливающее распределение функций на уровне разных частей тела. В связи с этим последствия инфаркта во многом зависят от того, какой кровеносный сосуд был поражен.
Причины возникновения
Причины ишемической миелопатии всегда связаны с сосудистыми изменениями. Это может быть локальная патология, обусловленная сдавливанием артерии, или системное нарушение деятельности сердечно-сосудистой системы. Возможно сдавливание, закупоривание или повреждение сосуда.
Известные причины:
- Закупорка артерии тромбом. Тромбы образуются из-за повышенной свертываемости крови. Зачастую мелкие сгустки крови формируются в венах нижних конечностей и распространяются с кровотоком в другие отделы сердечно-сосудистой системы.
- Эмболия артерии. В этом случае кровеносный сосуд закупоривается жиром или патогенными микроорганизмами.
- Врожденные аномалии сердечно-сосудистой системы. Неправильное развитие артерий ЦНС увеличивает риск возникновения инфаркта. Это может быть сужение сосуда или отсутствие коллатералей.
- Сдавливание артерии различными анатомическими структурами, вроде скелетных мышц, опухолей и костей. Компрессионно-ишемическая миелопатия возможна при грыжах позвоночного диска, выраженном остеохондрозе и переломе позвонков.
- Сдавливание корешка спинного мозга при радикулите. В отделе органа возникают острые или хронические ишемические изменения.
- Повреждение сосудов из-за неудачного хирургического вмешательства или травмы.
Во время диагностики врачи уточняют причину и локализацию патологии. Так, ишемическая миелопатия шейного отдела возникает при сужении сосудов, кровоснабжающих верхние части органа.
Факторы риска
Неврологи учитывают не только непосредственные механизмы возникновения болезни, но и разнообразные формы предрасположенности к такому недугу. Это особенности образа жизни и индивидуального анамнеза пациента.
Основные факторы риска:
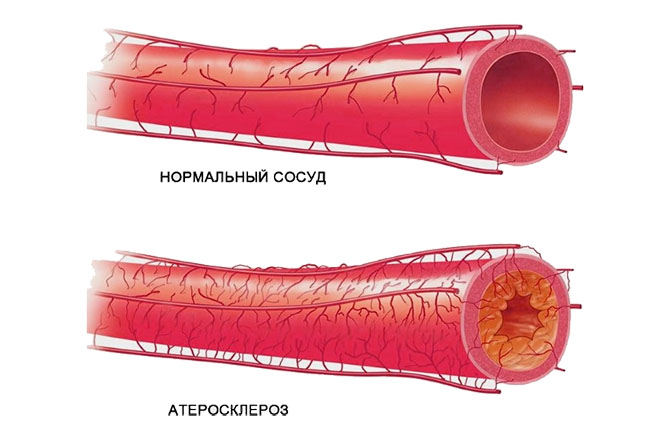
- Атеросклероз — появление жировых отложений на стенках сосудов. При атеросклерозе просвет некоторых артерий может сужаться. Также атеросклеротические бляшки отрываются и формируют тромбы. При атеросклерозе возможно возникновение хронической миелопатии или острого инфаркта спинного мозга.
- Повышенное кровяное давление. Артериальная гипертензия увеличивает риск разрыва мелких кровеносных сосудов в области позвоночника.
- Прочие сердечно-сосудистые расстройства, ухудшающие кровоснабжение органов. Это сахарный диабет, аритмия и коагуляционные нарушения.
- Инфекционные заболевания позвоночника, включая туберкулез и абсцесс.
- Ожирение, малоактивный образ жизни и неправильное питание, при котором в крови увеличивается концентрация холестерина и триглицеридов.
- Неблагоприятный семейный анамнез. Наличие ишемических заболеваний у близких родственников пациента свидетельствует о повышенном индивидуальном риске возникновения недуга.
Перечисленные факторы риска часто выявляются во время диспансеризации. Инфаркт является хорошо изученным заболеванием, поэтому возможно проведение профилактических мероприятий. При наличии наследственной предрасположенности необходимы скрининговые обследования.
Проявления болезни
Симптомы инфаркта спинного мозга разнообразны. Характер клинических проявлений зависит от области нарушения кровотока. Неврологи условно разделяют симптоматику спинального инсульта на четыре стадии. Речь идет о предвестниках болезни, стадии основных проявлений, восстановлении и остаточных изменениях. Уточнение особенностей клинической картины важно для проведения лечения и реабилитации пациента.
Предвестники инсульта появляются в момент нарушения кровотока. Длительность этой стадии может варьироваться от нескольких минут до 2-3 недель. Острый инфаркт, формирующийся из-за попадания тромба в артерию и резкого нарушения кровотока, характеризуется очень короткой стадией первичных симптомов. Для постепенного сдавливания артерии характерно длительное развитие первичной симптоматики. Предвестники болезни: хромота, боли в спине, нарушение чувствительности и общее недомогание.
Длительность стадии основных изменений зависит от этиологии инфаркта. При тромбозе или эмболии сосудов симптомы развиваются быстро, в течение нескольких минут. Длительное сужение просвета артерии обуславливает приступообразную симптоматику. Пациенты жалуются на резкую боль в спине, паралич конечностей и нарушение чувствительности кожи. Из-за нарушения регуляции внутренних органов возникает непроизвольное опорожнение мочевого пузыря и кишечника.
Стадии восстановления и остаточных изменений возникают через несколько недель или месяцев после инфаркта. Острая симптоматика постепенно проходит из-за восстановления кровотока в области спинного мозга. В то же время остаются необратимые изменения, обусловленные смертью тканей. Это может быть ишемическая миелопатия с нижним парапарезом или другая форма болезни. Реабилитация помогает уменьшить выраженность негативных последствий.
Осложнения
Негативные последствия спинального инсульта влияют на качество и продолжительность жизни. Это двигательные и вегетативные расстройства, возникающие из-за некроза тканей.
Возможные осложнения:
- нарушение дыхания;
- паралич нижних или верхних конечностей;
- замедление движения;
- ухудшение мелкой моторики;
- нарушение координации в пространстве;
- постоянная боль в мышцах;
- пролежни в области спины из-за нарушения чувствительности кожи;
- снижение тонуса мускулатуры;
- депрессия и апатия.
При своевременном лечении врачам удается предотвратить возникновение осложнений.
Диагностика
Диагностикой и лечением миелопатии занимаются неврологи и нейрохирурги. Врач уточняет жалобы пациента и изучает анамнез для обнаружения факторов риска болезни. Оценка неврологического статуса помогает на первом этапе диагностики исключить церебральную патологию и изучить состояние спинальных рефлексов. Диагностика ишемической миелопатии затруднена, поскольку признаки этого заболевания похожи на проявления рассеянного склероза, полиомиелита и других патологических состояний. Важно провести инструментальные и лабораторные исследования для определения этиологии недуга.
Главный этап диагностики заключается в проведении функциональных, визуальных и лабораторных исследований. Неврологу необходимо оценить состояние тканей и уточнить этиологию болезни.
Необходимые обследования:
- Компьютерная или магнитно-резонансная томография — высокоинформативный метод визуальной диагностики, посредством которого получают объемные послойные изображения различных отделов спинного мозга. С помощью КТ и МРТ можно уточнить локализацию и тяжесть поражения тканей. Проводится дифференциальная диагностика.
- Рентгенография позвоночника — стандартный метод диагностики, направленный на обнаружение опухолей, переломов, костных деформаций и грыж. С помощью рентгенографии обнаруживаются основные причины ишемических изменений в ЦНС.
- Миелография — более точное рентгенографическое исследование, при котором возможна визуализация корешков органа и подпаутинного пространства. Предварительно вводится контраст с помощью пункции.
- Электрофизиологические исследования — методы оценки проводимости электрических импульсов в нервах и мышечных волокнах. На теле пациента закрепляются датчики, позволяющие фиксировать биоэлектрическую активность. Эта процедура играет важную роль в диагностике осложнений инсульта.
- Контрастная ангиография — визуальный метод исследования кровеносных сосудов. После введения красителя проводят рентгенодиагностику для обнаружения места сужения артерий. Для получения более точных данных проводится КТ-ангиография.
Лабораторная диагностика необходима для исключения инфекционных и воспалительных заболеваний со схожей симптоматикой. Проводится анализ крови и спинномозговой жидкости. Необходимо исключить наличие патогенных микроорганизмов и маркеров аутоиммунных расстройств в жидкостях.
Методы лечения
Для лечения требуется госпитализация. Главной задачей является быстрое устранение фактора нарушения кровотока. После этого невролог назначает лечение, направленное на устранение осложнений заболевания. В спинном мозге присутствует большое количество сосудистых коллатералей, поэтому назначение сосудорасширяющих средств помогает компенсировать недостаток кровотока в тканях. При тромбозах назначаются препараты, разрушающие сгустки крови. При этом важно исключить кровоизлияние. Лекарства, защищающие нейроны от кислородного голодания, уменьшают риск возникновения осложнений.

Схема медикаментозной помощи зависит от результатов диагностики. Обычно назначают антикоагулянты, сосудорасширяющие средства, антиагреганты и обезболивающие препараты. Лекарства вводятся внутривенно вместе со вспомогательными компонентами. Хирургическое лечение инфаркта спинного мозга проводится при травмах, онкологических заболеваниях и межпозвоночной грыже. Врачи восстанавливают целостность кровеносных сосудов, устраняют костные деформации и предотвращают дальнейшее повреждение.
Реабилитация и прогноз
Лечение инфаркта не заканчивается после восстановления кровотока в спинном мозге. Составляется схема реабилитации с учетом возникших неврологических осложнений. Разнообразные методы помогают восстанавливать двигательную активность и устранять вегетативные нарушения.
Эффективные способы реабилитации:
- физиотерапевтические процедуры, вроде электростимуляции мышц и прогревания тканей;
- лечебная физкультура, направленная на борьбу с парезами;
- мануальная терапия — массаж помогает бороться с остеохондрозом, радикулитом и другими патологиями.
В большинстве случаев прогноз благоприятный. Своевременное лечение позволяет врачам предотвращать возникновение опасных осложнений у 50-65% пациентов. Проведение реабилитации под контролем невролога и специалиста по ЛФК дает возможность улучшить качество жизни пациента даже при формировании необратимых изменений в нервной системе.
Читайте также: Инфаркт головного мозга